外傷性心停止(TCA=Trauma Cardiac Arrest):もっと改善できるかもしれない?
EMS1 2023/1/12掲載
著者
ブライアン・E・ブレッドソー:医師・ネバタ大学ラスベガス校臨床教授
ジェフリーP.サロモーン:医師
はじめに
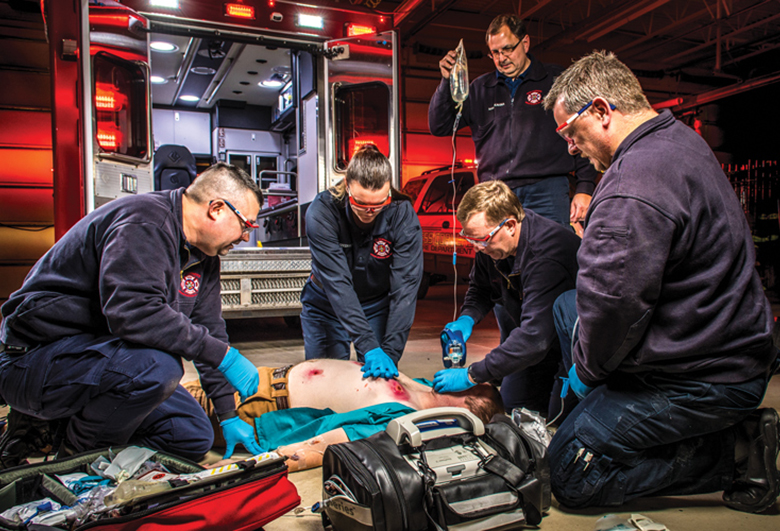
外傷性心停止(TCA)は、鈍的および/または貫通性外傷による心臓の停止によって生じる状態である。先進国では、1~44歳の死因の第1位で(不慮の負傷、殺人、自殺)であることに変わりはない。TCAで最も一般的な心臓リズムは、無脈性電気活動(PEA)である。PEAは触知できる脈拍がみられず、徐脈と頻脈の間で大きく変化する心電図上の電気パターンとして現れることがある。対照的に、医原性心停止(MCA)に苦しむ人は、心室細動のような不整脈が検出されることが多い。しかしながら、TCAは、病態生理学の違いが知られているにもかかわらず、しばしばMCAと類似または同一の方法 (圧迫、エピネフリン、輸液)で処置されることが多い。TCAの犠牲者の生存率は依然として悲惨である。2007~2015年の9年間の米国立外傷データバンク(NTDB)の最近の研究では、救急外来で バイタルサインのない鈍的および貫通性胴部外傷傷病者(頭部外傷、他院からの転院、または欠損値のある傷病者は除外した)を調べた。評価した傷病者は計24,191例であった。このうち、96.6%は到着時死亡(DOA)と宣言された。入院まで生存したのは246例(1%)のみで、生存退院は73例(0.3%)のみであった。これらの知見に基づいて、外傷センターは1人の傷病者を救うために100回以上のTCAの蘇生を試みなければならないことになる。
病態生理
TCAの病態生理は、損傷の機序および影響を受ける身体構造によって大きく異なる。損傷の中には明らかに死亡するものもある。外傷傷病者は、前負荷の喪失、低酸素症、大規模な神経損傷、健康な心臓への直接的な心臓障害、またはこれらの組合せにより、有効な心拍出量を失う。しかし、回復可能なTCAの原因はいくつかある: •低酸素症 TCAでは低酸素症が一般的であり、様々な損傷から生じる。呼吸ガス交換に悪影響を及ぼすいくつかの損傷は、低酸素症を生じる可能性がある。これには、顔面および気道の損傷、肺および周囲の構造に影響を及ぼす胸部外傷、およびベローズ機能(胸壁の拡張/収縮)の障害などがある。 •緊張性気胸 閉塞性ショックと呼ばれる呼吸能力の喪失を伴う胸膜腔内の空気または体液の存在は、外傷では一般的であり、多くの症例で回復させることが出来る。胸腔内圧が上昇すると、心臓への静脈血の還流量(前負荷)が減少する。胸部の早期減圧は、ダメージ・コントロール手術までに呼吸機能と静脈還流を改善する可能性がある。 •心タンポナーデ 心膜囊内に溜まった体液によって心臓が圧迫されるため、拡張期の心臓の十分な心室充満が阻害される。これは前負荷にも影響し、閉塞性ショックのひとつである。 •循環血液量減少 血液量の喪失(循環血液量減少性ショック)は、穿通性外傷でも鈍的外傷でもよくみられる。これは組織潅流に悪影響を及ぼし、ショックを引き起こす。 いくつかの例外がある(まれではあるが)。ときに外傷は、たとえ軽い外傷であっても、心臓を打撲したり(心臓挫傷)、心臓の電気伝導系を乱したり(心臓震盪)する。この2つの症状における損傷のメカニズムは、一般的には比較的軽微であるが、不整脈や心機能障害を引き起こす可能性がある。これらは、定義上、外傷性が原因であるが、治療はMCA (CPR、除細動)で行われる治療に類似している。しかし、心臓挫傷は弁損傷や心膜タンポナーデのような心臓の構造的損傷を起こす可能性が高い。
管理方法の変更
1. TCAの管理方法を変えるべきか?
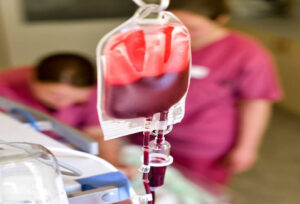
前述のように、TCAの病態生理はMCAとは著しく異なる。この2つの症状を同じように扱うことは適切ではない。以下の条件のいずれかがTCAの転帰を改善するというエビデンスはない: a. エピネフリンなどの薬物投与 TCAにおける潅流の喪失は、MCAのほとんどの症例よりもかなり穏やかである。外傷傷病者は悪化するにつれて、カテコールアミン(エピネフリン、ノルエピネフリン)の放出が増し、最高濃度に達するまで広範な血管収縮を引き起こす。さらに昇圧剤(例、エピネフリン)を投与すると、かえって傷病者の状態を悪化させることがある。炭素水素ナトリウムや塩化カルシウムなど他の薬剤は、有効性が証明されていないにもかかわらず、しばしば投与される。 b. 胸骨圧迫はTCAにおいて有害である可能性がある TCAにおける胸骨圧迫の役割はない-特にTCAの原因が著しい循環血液量減少である場合。動物実験では、胸骨圧迫を行うと生存率が悪化することが示されている。TCAにおける胸骨圧迫は、生存率の低下と大きく関連している。最近の研究では、病院前胸骨圧迫を受けた病院前TCA傷病者と、病院前に胸骨圧迫を受けず、緊急開胸術のために搬送された傷病者を比較した。病院前に胸骨圧迫を受けた群では生存者はいなかった(死亡率100%に対し、緊急開胸術に直行した傷病者の死亡率は94%)。いずれの群でも、全生存率に統計学的な差は認められなかった)。TCAによる死亡は、低酸素症および/または不十分な前負荷(循環血液量減少、緊張性気胸、心膜タンポナーデ)が原因である。心臓には送り出すものが何もないので、空の心臓を圧迫することは無益である。さらに、胸骨圧迫は既存の胸部外傷を悪化させ、有効な血栓の脱落を引き起こす原因となる。また、胸骨圧迫に重点を置くことで、より効果的な治療法(人工呼吸、胸部減圧、血液製剤投与)の妨げになる可能性がある。 c. 輸液を行わない(血液製剤が利用できる場合は除く) 晶質液静注液の投与は、外傷の蘇生(熱傷を除く)において限られた役割しかない。文献によると、外傷における晶質液の投与が転帰を悪化させることを明確に示している。血液製剤の病院前投与は有益であると考えられるが、これまでの研究では、血液製剤の病院前投与による長期生存率の有意な改善は示されていない。血漿および全血の様々な研究が進行中である。全血製剤が広く利用できる可能性は低い(物流および費用の問題があるため)。血漿には、赤血球のような酸素運搬能力がないにもかかわらず、血漿は有益な効果をもたらすかもしれない。
2. 進化する科学とガイドラインを受け入れる必要がある。
心停止の処置に関する最新のガイドラインがヨーロッパ蘇生評議会 (ERC)によって発表されており、TCAの病院前処置は、失血の制限と回復可能な原因への対処に焦点を当てるべきである。これらはしばしばHとTと呼ばれる(表1参照)。これを踏まえ、ERCでは、エビデンスの進展に基づいて以下のガイドライン(米国)を公表している(表1)。表1
| 項目 | 介入 |
| 低酸素症 (Hypoxia) | 気道、酸素投与、換気 |
| 循環血液量減少 (Hypovolemia) | 外部出血コントロール/骨盤バインダー/血液製剤(利用可能な場合) |
| 緊張性気胸 (Tension Pneumothorax) | 両側開胸術 |
| タンポナーデ (Tamponade) | 超音波ガイド下心嚢穿刺/緊急開胸術* |
*病院前では一般的に利用できない。
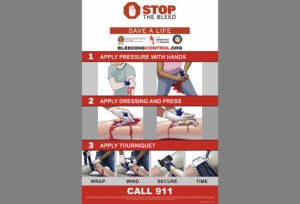
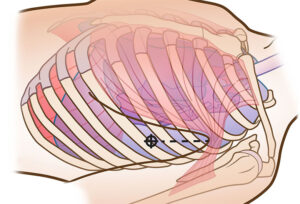
•低酸素症:外傷傷病者では、低酸素症の全ての原因を特定することは困難な場合が多い。低酸素症の可能性がある場合はパルスオキシメータの測定値を待たずに、処置を行う。直ちに気道を確保し(必ずしも気管内挿管でなくてもよい-おそらく声門上エアウェイ)、換気を行い(BVM)、酸素補給を行うべきである。換気と酸素供給は、窒息や高位脊髄損傷の主な処置法である。 •循環血液量減少:病院前で循環血液量減少を処置する最初の戦略は、外出血をコントロールすることである。これは圧迫包帯(弾性包帯で作製)、創傷パッキング、ターニケット、骨盤バインダーで行うことができる。内出血には外傷センターの処置が必要である。晶質液の投与は生存率を悪化させる可能性がある。血液製剤(全血、血漿、濃厚赤血球)は有益な場合があるが、多くは利用できない。血液製剤を待つために傷病者を現場で待機させるべきではない。外傷センターへの迅速な搬送を開始する必要がある。 •緊張性気胸::緊張性気胸が疑われる場合は減圧する必要がある。以前は、両側胸部の針減圧術が推奨されていた。市民はより肥満になり、いくつかの針は胸膜腔に到達するのに充分な長さのないものもある。いくつかの研究では、胸部を減圧するために両側指胸腔穿刺を推奨している。さらなる研究が必要であるが、安全で効果的な介入であると思われる。 •心膜タンポナーデ:心膜囊内に血液または体液があると、拡張期の心室充満が制限される。心膜タンポナーデは鈍的外傷でも穿通性外傷でも起こりうる。緊急の外科的介入がすぐにできない場合、心膜の減圧が救命につながる。しかし、病院前の状況で針を心膜にうまく刺すことは、ポイントオブケア超音波(POCUS)であっても困難である。ほぼ全例において、心膜タンポナーデは外傷センターで蘇生開胸術により減圧される。しかし、訓練を受け、資格を得ていれば、病院前の心囊穿刺を考慮してもよい。
3. 蘇生終了(TOR)プロトコルを利用する。
米国外科学会(ACS)による現場での蘇生終了(TOR)プロトコルと勧告は2003年以来、推奨されている。全米救急医学会(NAEMSP)のような他の組織も、以前から現場での、外傷のTORに関する方針説明書を用意している。それにもかかわらず、多くの救急サービス組織はこれらの使用や施行を躊躇してきた。ある研究では、蘇生終了の基準を満たす心停止傷病者の半数以上が、とりあえず搬送された。このような有効なプロトコルを受け入れ、使用することは、特に救急部の混雑や病院閉鎖の状況において、救急医療システムの責務である。臓器提供のためにTCA傷病者の搬送を提唱する者もいる。しかし、心臓の動いていない遺体ドナーからの臓器摘出および提供は非常にまれである。
4. 最も近い適切な外傷センターに搬送する。
外傷センターは高度に専門的で、特に負傷した傷病者を管理するための設備が整っている。外傷は外科的疾患であり、外傷施設へ迅速に搬送し、迅速な外科的処置を行うことが、傷病者の生存に不可欠である。多くの研究に、指定外傷センターで治療を受けた外傷傷病者の転帰および生存率は向上することが示されている。外傷センターへの迅速な搬送は、生存率の向上に不可欠である。ここで詳述した病院前処置のほとんどは、搬送中に提供可能であり、提供する必要がある。
まとめ
現代の救急医療サービス(EMS)の起源は曖昧だが、EMSシステム開発の原動力の多くは外傷による死亡率にあった。1967年、J.D. ファリントン博士は、「Death in a Ditch(野垂れ死にする)」の論文でこのことを指摘した。米国科学アカデミーが1966年に発表した歴史的白書「事故死と無力:現代社会の無視された病」は、主に外傷の疾病に焦点を当てたものであった。この画期的な論文の発表から50年以上が経過したが、病院前の外傷治療と転帰はほとんど改善されていない。国立および国際的な外傷機関は、進化する科学を反映した病院前TCAガイドライン/プロトコルを開発または更新すべきである。また、損傷予防に重点を置くことで、多くの損傷を防ぐことができる。